PROSHADE-hankkeessa kehitetään taloudellisen ja vaikuttavuustiedon sekä potilaiden tuottaman tiedon käyttöä päätöksenteossa. Tutkimme ja arvioimme jaetun päätöksenteon käytäntöjä terveydenhuollon organisaatioissa ja potilaiden hoitopäätöksissä. Tutkimuskonsortio tuottaa ratkaisuja resurssiviisaaseen terveydenhuoltoon.
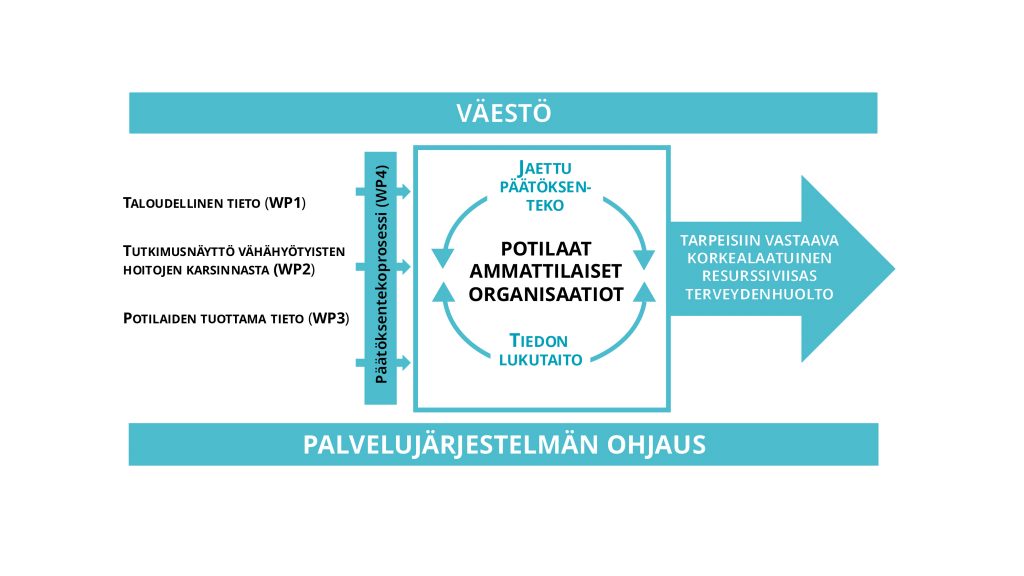
Hankkeen tavoitteena on tuottaa tietoa jaettuun päätöksentekoon ja kehittää siihen liittyviä käytäntöjä, tiedon lukutaitoa ja potilaiden osallistumista terveydenhuollossa.
Käypä hoito –suosituksiin yhdistetään tässä hankkeessa tietoa hoitojen kustannuksista ja kustannusvaikuttavuudesta.
Uudempiin Vältä viisaasti –suosituksiin on koottu tieto tarpeettomista tai vältettävistä tutkimus- ja hoitokäytännöistä. Niiden käyttöönoton tueksi kehitetään välineitä uuden tiedon valossa vältettävien käytäntöjen vähentämiseen terveydenhuollon yksiköissä ja potilaan hoitopäätöksissä.
Tutkimme tiedon lukutaitoa ja vuorovaikutusta ammattilaisten yhteisissä hoitokäytäntöjä koskevissa päätöksissä ja yksittäisen potilaan hoidon suunnittelussa.
Potilaan osallistumista kehitetään tutkimalla potilaan ja terveydenhuollon ammattilaisen tuottamaa tietoa ja sen pohjalta muodostuvaa jaettua päätöksentekoa. Kehitämme valtakunnallisesti neurologista sairautta sairastaville mahdollisuuden tuottaa päätöksenteossa tarvittavaa tietoa digitaalisesti ammattilaisen hyödynnettäviksi.
Rahoittaja
Tutkimusta rahoittaa strategisen tutkimuksen neuvosto, joka toimii Suomen Akatemian yhteydessä


Toteuttajat
Hankkeen toteuttavat Itä-Suomen yliopisto, Tampereen yliopisto, Oulun yliopisto ja Duodecim. Hanketta rahoittaa Suomen akatemian yhteydessä toimiva Strategisen tutkimuksen neuvosto (STN).




Yhteistyökumppanit












